一些医院不愿收“复杂病人”了 医院为何不愿收复杂病人了?
作者:chunzhi 发布时间:2024-04-28一些医院不愿收“复杂病人”了,医院为何不愿收复杂病人了?
“辛辛苦苦做了一个月,结果核算下来科室倒扣钱”、“病人主诉只是普通疾病,一查下来发现有多种合并症,这就尴尬了!”近来多省市改革按疾病诊断相关分组(DRG)付费后,医疗费用增长得到明显控制,但接踵而至出现新情况:部分医疗机构不愿收复杂病人了。“复杂病人需要处理的操作步骤非常多,对标DRG后费用明显超标。而根据现有医保规定,落到实际往往医生做了苦活还要倒贴。”业内人士吐露心声。
作为我国医保支付改革的重要内容,DRG付费该如何控制医疗费用过度增长之时,更好满足病人临床需求,提供更优服务?面对这一世界性难题,解放日报·上观新闻记者近日深入采访求解。
支付方式初衷旨在降低费用
了解DRG付费,首先要从医保支付方式入手。复旦大学医院管理所所长高解春教授为记者打比方:医保支付多种多样就像“下菜馆”,医保后付制是“我请客、顾客买单”,总额预付制是“自助餐”,DRG付费则更像“多种价格的多种套餐”。
作为在美国实践40年的医保支付方法,DRG最早源于1967年的耶鲁大学,创新者的初衷是将用于工业生产的成本和质量控制的方法应用于医院环境。1983年美国联邦医疗保险(Medicare)启动DRG付费,而今这种支付方式已遍及全球。在德国等地,DRG付费已成为医保支付最主要手段。
DRG付费带来的最大改变是医疗费用显著降低、住院时间明显缩短,同时由于诊断和手术操作编码是DRG分组的基础,病历是编码的来源,可以引导管理者重视病历。
随着全球大数据应用广泛,DRG结合大数据衍生出DIP(按大数据病组分值)付费,以期通过更精准数据模型实现科学分组。2021年国家医疗保障局发布《DRG/DIP支付方式改革三年行动计划》,明确从2022年到2024年分期分批完成DRG/DIP付费改革任务。记者了解到,国家普遍推行改革之前,北京自2011年已启动实行DRG付费,试点选择北京三院、人民医院、友谊医院等6家三级综合性医院开展。
复旦大学公共卫生学院张璐莹副教授对此进行过研究并介绍:以冠状动脉搭桥为例,京版DRG权重费率为6。2,单位支付价格是1。43万元,支付标准就是8。866万元,结算时对医疗机构实行“结余留用、超支不补”,但如果患者自费比例超出上述部分,医保则不给予支付。如此试点一年下来,病人自负费用降低了、住院床日数减少了,医疗机构的效率确实提高了。试点五年的中期评价,则利用倍差法再次证明效果。
医生“除了会看病也要当会计”?
降低费用之时,DRG付费的弊端在更广范围改革中渐渐冒了出来。“部分医疗机构适应DRG付费规则后,为获得更多医疗补偿,衍生有别于传统按项目付费的医疗违规新行为。”一位业内专家透露,“传统按项目付费的方式中可能有虚假医疗服务、虚假住院、串换项目等。DRG付费背景下对诊断、手术操作等数据质量及编码要求更高。分解住院、高套点数、转嫁费用、诊疗不足、推诿患者等则成了新问题。”
 形似外星生物巨型尸
形似外星生物巨型尸 学校食堂用带油漆铁
学校食堂用带油漆铁 什么是铊中毒?铊中
什么是铊中毒?铊中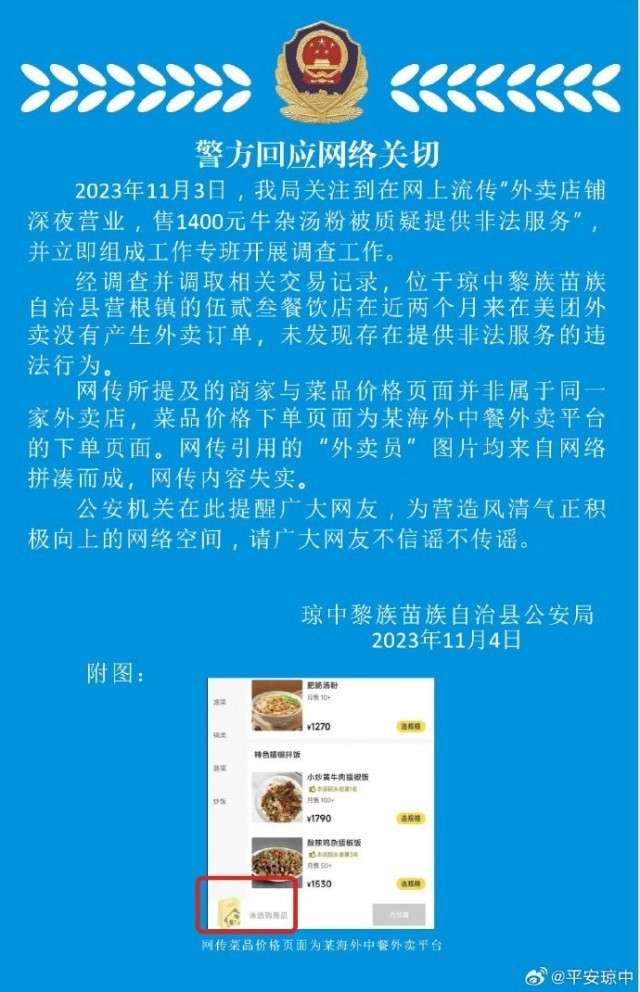 辟谣深夜牛杂汤服务
辟谣深夜牛杂汤服务 硬卧车厢吃饭吃出满
硬卧车厢吃饭吃出满 中使馆:在以中企正组
中使馆:在以中企正组 中使馆建议在以公民
中使馆建议在以公民 王音棋新闻联播首位
王音棋新闻联播首位 工人带瓦刀进站被拒
工人带瓦刀进站被拒 中南大学一校友向母
中南大学一校友向母